Зміни і пошкодження кісткової системи у дітей виявляють за допомогою суб’єктивного (анамнез) і об’єктивного (огляд, пальпація) обстеження.
АНАМНЕЗ, який стосується розвитку захворювання кісткової системи, включає скарги дитини, дані про початок і перебіг хвороби (гострий, підгострий, латентний та ін.) та продромальні ознаки. Обов’язково уточнюють, в якому порядку з’являлись патологічні прояви, їх тривалість і подальшу динаміку. Особливо детально уточнюють локалізацію суглобового процесу, інтенсивність його ознак (біль, припухлість, гіперемія, підвищення місцевої температури, обмеження рухливості та ін.), наявність ранкової місцевої та загальної скутості, її тривалість (в хвилинах, годинах). Звертають увагу на фактори, які приводять до посилення чи послаблення болю, а також його появи (рух, зміна метереологічних умов і положення тіла та ін.). Важливо уточнити, з чим пов’язане обмеження рухомості у суглобах: з болем, набряком, деформацією чи скутістю.
До основних скарг при ураженні кісткової системи у дітей відносяться скарги на біль в кістках та суглобах, зміну конфігурації та обмеження рухомості суглобів.
ОГЛЯД кісткової системи необхідно проводити при різних положеннях дитини: лежачи, сидячи та стоячи на прямих ногах з вільно опущеними руками. Це дає змогу всебічно оцінити стан кісткової системи, оскільки особливості анатомічної будови, диспропорції, порушення осанки, асиметрія положення різних частин тіла значно краще виявляються в положенні стоячи.
Огляд починають з прохання до дитини пройтись, присісти, зігнути та розігнути кінцівки, що дає змогу виявити функціональні можливості кістково-суглобової системи. Крім того, при ходьбі краще видно патологічний стан хребта, тазового поясу та нижніх кінцівок. При оцінці стану кісткової системи Корисно також подивитися за грою, особливо маленьких дітей.
Кісткову систему у дітей оглядають за певним порядком: спочатку проводять загальний огляд, а потім послідовний огляд окремих частин тіла (голова, грудна клітка, хребет, верхні і нижні кінцівки).
Оглядаючи дитину, перш за все, визначають її положення: активне, пасивне чи вимушене. Вимушене положення найчастіше обумовлюється наявністю болю: при гострому запаленні суглобів хворий намагається зменшити біль, надаючи кінцівкам зігнутого положення.
При огляді голови визначають її величину і форму. Розміри голови, особливо у дітей першого року життя, є важливою характеристикою стану не тільки кісткової системи, а й центральної нервової системи. Окружність голови у здорових дітей прямо пропорційна віку. При необхідності більш точно визначити розміри голови вимірюють її окружність за допомогою сантиметрової стрічки.
Зменшення розмірів голови (мікроцефалія) спостерігається у дітей при вродженій церебральній гіпоплазії, після перенесеного менінгоенцефаліту, нерідко у дітей з хворобою Літтля, а іноді як наслідок передчасного закриття швів черепа (краніосиностоз).
Збільшення розмірів голови називається макроцефалією. Значна макроцефалія спостерігається у хворих з водянкою головного мозку (гідроцефалія). Незначне збільшення розмірів голови майже завжди буває у дітей, хворих на рахіт.
Діагностичне значення має визначення форми голови (рис. 57). В нормі форма голови округла, але в результаті дії родових сил, передчасного закриття швів черепа, розм’якшення або надмірного розвитку кісток форма голови змінюється.
В залежності від співвідношення поперечного та поздовжнього діаметрів черепа розрізняють: вузький (доліхоцефалічний), середній (мезоцефалічний) та широкий (брахіцефалічний) череп. Вказані форми черепа характерні для здорових дітей.
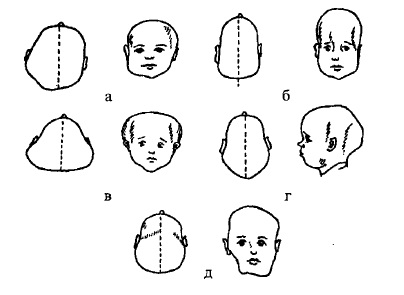
Рис. 57. Форми аномалій черепа:
а-асиметрія; б-доліхоцефалія; в-брахіцефалія; г-виступаюча потилиця, що виступає; д-черепно-лицьова асиметрія
При патології, закрема при рахіті, передчасному закритті швів черепа та деяких інших захворюваннях, формуються різні патологічні форми черепа:
а) баштоподібний — різко витягнута догори голова, високий лоб, що круто піднімається, вертикально опущені тім’яні кістки, закритий стрілоподібний шов;
б) сідницеподібний (caput natiforme) — значно збільшені лобні і тім’яні горби, череп сплощений, стріловидний шов заглиблений;
в) сідлоподібний — значно збільшені лобні і тім’яні горби, шви (стрілоподібний і вінцевий) значно заглиблені, особливо виражене вдавлення на місці великого тім’ячка;
г) скафоцефалія виникає при передчасному закритті стрілуватого (сагітального) шва і характеризується подовженою або вузькою формою голови;
д) оксицефалія розвивається при передчасному закритті вінцевого шва і характеризується вираженою деформацією черепа, обличчя і очних ямок.
Досить часто при рахіті спостерігається сплощена потилиця, що є наслідком тиску подушки на м’яку, піддатливу потиличну кістку.
Обов’язковим компонентом огляду голови є оцінка розвитку верхньої і нижньої щелепи, особливостей прикусу, кількості зубів, їх характеру (молочні, постійні) та стану (форма, цілісність, аномалії розвитку та ін.). Оглядаючи зуби, завжди користуються шпателем. При цьому можна виявити недорозвинену нижню щелепу (мікрогнатія) внаслідок недорозвитку кісток лицевого черепа і ураження скронево-нижньощелепного суглоба при ревматоїдному артриті («пташине обличчя»), а також при синдромі Халлерманна-Штрайффа- Франсуа. Збільшення розмірів нижньої щелепи (макрогнатія) спостерігається при хондродистофії, остеомієліті, одонтогенних пухлинах, фібросаркомі та деяких інших захворюваннях.
Значне запізнення або різке порушення порядку прорізування молочних зубів викликає підозру на рахіт, а також спостерігається при природженій мікседемі та хворобі Дауна.
При огляді можуть виявлятися аномалії розвитку зубів. Відсутність зубів (всіх або деяких) відмічається при вродженій ектодермальній дисплазії та синдромі Марфана (арахнодактилія). При вказаних захворюваннях іноді прорізуються зуби неправильної форми.
Порушення утворення зубної емалі у вигляді її впадин, тріщин, нерівностей зустрічається при рахіті, гіпопаратиреозі, хронічних захворюваннях органів травлення, сифілісі.
Нерідко після прорізування зубів виявляється різне їх забарвлення. Опалесцуючий дентин утворюється при природженій ламкості кісток (osteogenesis imperfecta); рожевий або червоно-коричневий відтінок зубів може мати місце при хронічній порфірії; темно-зелене забарвлення з’являється при порушеннях мінерального обміну, а темне — при отруєнні солями свинцю.
Після огляду голови досліджують грудну клітку. Насамперед визначають її форму, оглядаючи в профіль та анфас з урахуванням направленості ребер, величини епігастрального кута (кут між правою і лівою реберними дугами) і передньозаднього та поперечного розмірів.
У здорових дітей в залежності від віку розрізняють три форми грудної клітки:
а) конічна — передньозадній і поперечний розміри грудей однакові, епігастральний кут тупий, ребра відходять від хребта під прямим кутом майже в горизонтальному напрямі;
б) циліндрична — передньозадній і поперечний розміри грудей майже однакові, епігастральний кут прямий, ребра направлені косо, зверху вниз;
в) плоска — грудна клітка сплощена за рахунок зменшення передньо- заднього розміру, епігастральний кут гострий, направленість ребер коса і вони прикріплені до хребта під гострим кутом.
Конічна форма грудної клітки відповідає максимальній її інспірації. Інспіраторне положення грудної клітки характерне для дітей грудного віку.
Ребра, грудина, ключиця у дітей раннього віку м’які і піддатливі. Тому у дітей грудного віку форма грудної клітки може легко змінюватись під впливом різноманітних факторів. Особливо це стосується такого захворювання, як рахіт, для якого дуже характерна деформація грудної клітки.
Рахітична деформація грудної клітки супроводжується різким вдавленням грудей з боків, широко відкритою нижньою апертурою, утворенням на місці прикріплення діафрагми помітної глибокої борозни у вигляді поперечного заглиблення (так звана гарисонова борозна), потовщенням на місці переходу кісткової частини ребер у хрящову («рахітичні чотки»). Ці реберні, чоткоподібні потовщення добре помітні в формі ланцюжка, спрямованого дугоподібно зверху вниз і назовні на рівні V-VIII ребер. Для того, щоб краще виявити реберні потовщення, необхідно попросити дитину підняти руки вверх і оглянути її грудну клітку в косій проекції. Вказані реберні потовщення є безперечною ознакою рахіту і ні при якій іншій хворобі вони не утворюються.
Нерідко при рахіті грудина різко виступає наперед, утворюючи кілеподібну або «курячу» грудну клітку (pectus carinatum). При цьому збільшується передньозадній розмір грудей. Кілеподібна грудна клітка утворюється також при хворобі Моркіо (деформуюча остеохондродистрофія).
Іноді деформація грудної клітки спостерігається в формі, зовсім відмінній від «курячої» — грудина не випинається наперед, а, навпаки, глибоко западає до хребта. Це так звані воронкоподібні груди (pectus fusiforme). Така форма грудної клітки («грудна клітка шевця») є аномалією розвитку, результатом перенесеного рахіту чи захворювання дихальної системи.
Діжкоподібна форма (широка і коротка) грудної клітки, яка характеризується розширенням всієї грудної клітки, збільшенням її передньозаднього 1 поперечного розмірів, спостерігається у дітей при емфіземі легень, бронхіальній астмі, астматичному і обструктивному бронхіті.
Особлива форма грудної клітки, яка має назву паралітичної, зустрічається при хронічних бронхолегеневих процесах, туберкульозі. Ця форма грудної клітки характерна при схудненні, коли грудна клітка сплощена, зменшені всі її розміри, ребра виступають, проміжки між ними широкі й глибокі, дихальні м’язи атрофічні.
Із інших деформацій грудної клітки у дітей зустрічаються:
а) «серцевий горб» — обмежене випинання грудної клітки в ділянці серця — спостерігається при природжених і набутих вадах серця, гіпертрофії лівого шлуночка, а іноді і при ексудативному перикардиті;
б) сплощення однієї половини грудної клітки розвивається внаслідок хронічного фіброзного процесу в легені, що призводить до її зморщування. Сплощення утворюється також після плевритичного ексудату, при плевральних швартах та при великих спайках. В цих випадках і серце зміщується до хворої сторони;
в) однобічне випинання грудної клітки вказує на скупчення ексудату в порожнині плеври. Поряд з випинанням однієї половини грудей виявляють також згладжування або навіть випинання міжреберних проміжків та відсутність або зменшення їх втягування при інспірації. Сукупність цих ознак дає можливість поставити безперечний діагноз ексудативного плевриту або емпієми.
Закінчивши огляд грудної клітки, продовжують обстеження хребта. Спочатку оцінюють його форму в цілому, а потім послідовно оглядають всі його відділи: шийний, грудний, поперековий, крижовий і куприковий.
Для хребта здорових дітей характерні вигини, які надають йому в профіль форму, що нагадує латинську букву S. Шийний і поперековий вигини спрямовані вперед і мають назву лордоз, грудний і крижовий — назад, що називається кіфоз. Однак ступінь вказаних вигинів порівняно невеликий і вони різко збільшуються при патології. Викривлення хребта в ту чи іншу сторону називається сколіозом. Причому сколіоз — це завжди патологія, і він може бути право-, лівобічним та S-подібним.
В залежності від величини вигинів хребта виділяють такі форми спини: а) нормальну — при помірних фізіологічних вигинах; б) плоску — фізіологічні вигини відсутні або слабко виражені; в) плоско-вигнуту — грудний кіфоз відсутній, а поперековий лордоз добре виявляється; г) круглу — грудний кіфоз значно виражений, а шийний та поперековий лордози згладжені; д) кругло- увігнуту — грудний кіфоз та поперековий лордоз збільшені.
Оглядаючи шийний відділ хребта, звертають увагу на наявність деформації. Наприклад, при зрощенні II-VI шийних хребців (хвороба Кліппеля-Фейля) у Дітей спостерігається дуже коротка з викривленням шия. При огляді таких хворих складається враження, що у них шия зовсім відсутня.
При огляді грудного відділу хребта також можна спостерігати різноманітні викривлення. Зокрема, у дітей, хворих на рахіт, виявляється набутий кіфоз хребта. Рахітичний кіфоз являє собою рівномірне дугоподібне викривлення грудного й поперекового відділів хребта, повернуте опуклістю назад. В тяжких випадках рахіту і в результаті туберкульозного спондиліту в грудному відділі може розвиватися горб (gibbus). Але на відміну від рахітичного горба, викривлення хребта при туберкульозі буває не дугоподібним, а кутовим, і його не вдається випрямити.
Іноді у дітей фізіологічний грудний кіфоз може бути відсутній. При цьому спостерігається значне зменшення передньозаднього розміру грудної клітки і відбувається здавлення серця та легень. Вказана патологія має назву синдрому прямої спини.
Досить часто у дітей зустрічаються бічні (сколіотичні) викривлення хребта, саме переважно в грудному відділі. Сколіоз може бути функціональним і анатомічним. Функціональний сколіоз має місце у дітей шкільного віку, коли вони займають неправильну позу під час навчання («шкільний сколіоз»), а також спостерігається у дітей з короткими ногами, спазмом м’язів спини та іноді при істерії. Анатомічні бічні викривлення хребта можуть бути природженими та набутими. Природжений сколіоз виникає в результаті відсутності частини хребців або злиття декількох сегментів хребта. Набутий сколіоз, як правило, є результатом таких метаболічних порушень, як ідіопатичний ювенільний остеопороз, синдром Прадера-Віллі, і спостерігається при нервово-м’язовій патології.
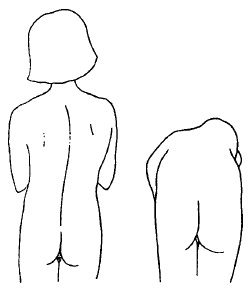
Рис. 58. Сколіоз анатомічного (структурного) характеру
Основною ознакою сколіозу є бічне (ліво-, правобічне чи S-подібне) викривлення хребта. Крім того, у дітей зі сколіозом плечі, ключиці та лопатки розташовані не на одному рівні (асиметрично), причому лопатки відстають від грудної клітки; одна рука щільніше прилягає до тулуба і спостерігається асиметричність трикутників талії (вони умовно утворені на кожній стороні внутрішньою поверхнею руки і лінією талії).
При відсутності відхилень осанки умовна вертикальна вісь проходить по лінії, яка з’єднує середину тім’я і середину стопи.
Сколіоз анатомічного характеру можна відрізнити від функціонального за наявністю ротації хребта (рис.58).
Ротацію хребців досить легко можна оцінити, запропонувавши дитині нагнутися вперед з вільно звисаючими руками. В такому положенні при анатомічному сколіозі тіла хребців ротуються до випуклої сторони викривлення, а задні відростки — до увігнутої сторони. Саме тому при анатомічному сколіозі буде добре помітна опуклість на одній із сторін грудної клітки. На відміну від цього при функціональному сколіозі вказана опуклість буде відсутня, оскільки ротація хребців для вказаної форми сколіозу не характерна.
При огляді поперекової та крижової ділянок у дітей може виявлятися природжене розщеплення хребта (spina bifida). Ця аномалія полягає в розщепленні, дефекті дуг хребців з утворенням грижі мозкових оболонок (meningocoele) і самого спинного мозку (meningomyelocoele). В одній із зазначених ділянок при огляді спостерігається грижова пухлина, яка розташована на широкій основі або на ніжці по середній лінії тіла, має круглу форму і тверду консистенцію. На приховане розщеплення (spina bifida occulta) вказує обмежений місцевий гіпертрихоз у вигляді жмутка волосся в поперековій ділянці або глибокого вдавлення — ямки в крижово-куприковій ділянці.
Оглядаючи таз дитини, звертають увагу на наявність плоско-рахітичного таза, аплазію (агенезію) тазових кісток та деформацію таза, яка характеризується патологічно глибокою вертлюжною ямкою (так званий «оттовський таз») і може в пубертатному віці проявлятися кульганням та болем в кульшовому і колінному суглобах.
Кінцівки дитини необхідно обстежувати в лежачому і стоячому положеннях. Спочатку оглядають верхні, а потім нижні кінцівки. При огляді верхніх кінцівок оцінюють їх довжину в цілому та довжину передпліччя і плеча, пропорційність між собою і щодо загальної довжини тіла, наявність викривлень, деформацій, потовщень і аномалій розвитку.
Довгорукість з тонкими і довгими пальцями властива арахнодактилії (синдром Марфана), тоді як вкорочені верхні кінцівки спостерігаються у хворих з гіпофізарним нанізмом, тиреогенним нанізмом, хондродистрофією та деякими іншими захворюваннями. Але потрібно відзначити, що при нанізмі обидві кінцівки пропорційно коротші по відношенню до тулуба, а при хондро- дистрофії значно вкорочені проксимальні відділи кінцівок. При хворобі Паннера (асептичний епіфізарний некроз головки плечової кістки) можливе вкорочення однієї верхньої кінцівки.
Оглядаючи кисті рук, можна отримати досить цінну інформацію не тільки про стан кісткової системи, але й про функціонування інших систем організму. Значно збільшені кисті зустрічаються у дітей з гіпофізарним гігантизмом (акромегалія) внаслідок підсиленого росту м’яких тканин та кісток. Широкі і короткі кисті з пальцями, які нагадують клешню рака, властиві дітям з Мукополісахаридозом І типу (хвороба Пфаундлера-Гурлера). Потовщена Долоня з короткими пальцями (брахідактилія) у вигляді обрубків характерна Для синдрому Маркезані. При хондродистрофії кисті рук квадратної форми, всі пальці майже однакової довжини і значно розширені міжпальцеві проміжки, що надає кистям своєрідної форми у вигляді тризубця. Пальці у вигляді «барабанних паличок» (деформація кінцевих фаланг) і нігті як «годинникові скельця» спостерігаються у дітей з природженими і набутими вадами серця та з хронічними бронхолегеневими захворюваннями. Вказані деформації є результатом гіпертрофічної остеоартропатії, яка виникає внаслідок хронічної гіпоксії і гіпоксемії.
Із аномалій розвитку верхніх кінцівок у дітей зустрічаються амелія (природжена відсутність кінцівок), гемімелія (відсутність однієї кінцівки або її частини), фокомелія (значне зменшення розмірів проксимальних частин кінцівок), ахейрія (відсутність кистей), адактилія (відсутність пальців), афалангія (відсутність фаланг) (рис. 59).
Зміни пальців кистей і стоп також можуть бути у вигляді полідактилії (додаткові пальці), синдактилії (зрощення пальців) і макродактилії (збільшення одного або декількох пальців) (рис. 59).
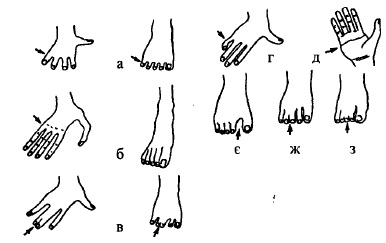
Рис. 59. Аномалії розвитку кистів і стоп:
а-брахідактилія„ б-арахнодактилія, в-сіндактилія, г-викривлений V палець, д-поперечна борозна долоні, є-сандалевида щілина, ж-двозубець, з-тризубець.
При огляді нижніх кінцівок у дітей звертають увагу на їх довжину, форму, наявність потовщень, деформацій і аномалій розвитку кісток, симетричність складок шкіри на стегнах, наявність додаткових складок шкіри, клишоногості і плоскої стопи.
Вкорочення обох нижніх кінцівок у дітей відбувається при хондродистрофії, а однієї з кінцівок — при природженому вивиху кульшового суглоба, хворобі Пертеса (асептичний субхондральний некроз головки стегнової кістки), вродженому вкороченні стегна, туберкульозному ураженні кульшового суглоба. Збільшенню довжини нижніх кінцівок сприяють артеріовенозні аномалії, хронічні запальні процеси в колінному суглобі, лімфостаз, нейрофіброматоз та інші захворювання.
У дітей першого року життя, хворих на рахіт, можуть відбуватися різноманітні викривлення кісток нижніх кінцівок. Якщо уражаються стегна и гомілки з утворенням опуклості, спрямованої назовні, то нижні кінцівки утворюють літеру «О» — О-подібні ноги. При слабості м’язів і зв’язного апарату рахітичні кістки можуть викривлюватися опуклістю всередину, і тоді нижні кінцівки викривлюються у формі літери «X» — це так звані Х-подібні ноги. У дітей з природженим сифілісом гомілки, викривлені опуклістю вперед, нагадують шаблю — шаблеподібні ноги. Слід звернути увагу ще на одну форму викривлення нижніх кінцівок — природжену варусну деформацію стегон (соха vara). Це викривлення за клінічною картиною дуже схоже з природженим вивихом кульшового суглоба. Для coxa vara характерні положення стегон у стані абдукції, високе стояння трохантерів і особлива хода перевальцем («качина хода»).
Медіальне викривлення колінного суглоба (genu valgum) виникає при рахіті, хворобах Пфаундлера-Гурлера, Моркіо, поліомієліті та травматичних пошкодженнях стегнової і великогомілкової кісток.
Оглядаючи стопу, перш за все визначають форму її склепіння (нормальне, сплощене, підвищене). Для визначення форми стопи користуються такими прийомами: а) дитину ставлять навколішки на стілець обличчям до його спинки з вільно звисаючими стопами; б) дитина стоїть так, щоб було добре видно склепіння стопи. Для більш точної діагностики плоскостопості використовують їілантографію.
Плоска стопа (плоскостопість) досить часто зустрічається у дитячому віці. Причому до 3-х років це є явищем фізіологічним, адже їх склепіння виповнене підшкірною жировою клітковиною. В подальшому про цю деформацію слід пам’ятати, бо вона в майбутньому досить часто стає причиною болю у нижніх кінцівках.
Різноманітні запальні, дистрофічні і травматичні ураження кісток стопи можуть обумовлювати її деформацію. Найбільш типові з них: pes equinus, pes calcaneus, pes cavus, pes planus та ін.
Потовщення кісток у формі опуху може вказувати на наявність злоякісних (остеосаркома, саркома Юінга, хондросаркома) чи доброякісних (остеома) пухлин кісток.
Зміни конфігурації кісток у вигляді веретеноподібного опуху, а також фокального почервоніння шкіри можуть бути ознакою і одночасно наслідком гострого запального процесу в них — остеомієліту, який особливо часто вражає стегнову та великогомілкову кістки.
Закінчують огляд кісткової системи у дітей дослідженням суглобів. Треба уважно оглянути всі суглоби, звертаючи увагу на: а) кількість уражених суглобів, їх величину і форму; б) наявність припухлості і болючості; в) стан Шкіри і навкружних тканин біля суглобів; г) рухомість в суглобах і обсяг активних рухів. Уражені суглоби завжди порівнюють з симетричними здоровими суглобами, а при двосторонніх процесах зіставляють ступінь Ураження симетричних ділянок.
При огляді обов’язково уточнюють, які суглоби уражені і їх кількість. В залежності від кількості уражених суглобів розрізняють: моноартрит (уражений один суглоб), олігоартрит (уражено 2-3 суглоби) і поліартрит (уражено багато суглобів).
Оцінюючи форму суглобів, виділяють три види змін конфігурації суглобів при їх захворюваннях: а) припухлість (набряк) — дифузне припухання в ділянці суглоба, рівномірне збільшення величини і згладжування його контурів внаслідок запального набряку навкружних тканин і ексудації в порожнину суглоба;
б) дефігурація — нерівномірна зміна форми суглоба, неправильна форма за рахунок ексудативних і проліферативних процесів у суглобі і випоту в суглобову сумку; в) деформація — зміна форми суглоба в результаті руйнування або деформації суглобової поверхні, підвивиху і анкілозу. Припухлість вказує на гострий запальний процес, дефігурація і деформація — на тривалий хронічний перебіг запального або дистрофічного процесу.
Необхідно також звертати увагу на стан шкіри і м’язів поблизу суглобів, наявність пігментації, висипів, вузлових та інших утворень, рубців і атрофії. При гострому запаленні суглобів шкіра над ними, як правило, червона і напружена; при хронічних процесах — суха і атрофічна. При деяких захворюваннях суглобів (ювенільний ревматоїдний артрит та ін.) спостерігається виражена атрофія м’язів навколо уражених суглобів.
Важливою характеристикою функціонального стану суглобів є їх рухомість. Тому при огляді суглобів потрібно обов’язково оцінити активну рухомість різних суглобів. Так, для ювенільного ревматоїдного артриту характерне обмеження рухів уражених суглобів: спочатку це ранкова скутність, яка з прогресуванням хвороби призводить до контрактур і анкілозів.
ПАЛЬПАЦІЯ кісткової системи доповнює і уточнює дані, одержані за допомогою огляду. Пальпацію здійснюють послідовно, прощупуючи кістки черепа, грудної клітки, хребта, верхніх і нижніх кінцівок, а також суглоби.
Пальпуючи кістки черепа, визначають їх щільність, стан швів і тім’ячок. Дослідження проводять обома руками таким чином: великі пальці рук кладуть на лоб, долоні на скроневі ділянки, а середнім і вказівним пальцями ретельно обстежують тім’яні кістки, потилицю, шви і тім’ячка, тобто всю поверхню. При цьому звертають увагу на ущільнення (або горби) і розм’якшення кісток черепа, особливо тім’яних, скроневих і потиличної. Поширене розм’якшення кісток черепа — краніотабес — найчастіше зустрічається в лусці потиличної та тім’яної кісток. На цих ділянках кістка піддатлива, при натискуванні дуже легко прогинається, часто дає відчуття пергаменту, а потім повертається до попереднього положення. Одночасно складається враження, що при такій пальпації краї кістки ніби піднімаються. Вказане явище одержало назву симптому «фетрового капелюха». Розм’якшення кісток черепа, краніотабес, симптом «фетрового капелюха» є ознаками гострого перебігу рахіту у дітей перших місяців життя. При пальпації кісток черепа можуть виявлятися дефекти їх розвитку (кістковий ксантоматоз).
Пальпуючи тім’ячка, переважно переднє, адже у здорових доношених дітей після народження відкрите звичайно тільки переднє тім’ячко, визначають його розміри, стан країв, напруженість і пульсацію. Розміри тім’ячка (в сантиметрах) визначають, вимірюючи відстань між середніми точками країв двох протилежних сторін. Не можна вимірювати розміри тім’ячка по діагоналі, бо при відкритих іноді одночасно швах важко вирішити, де кінчається тім’ячко, продовженням якого є шви. При систематичному вимірюванні тім’ячка можна виявити збільшення його розмірів, а також запізніле закриття тім’ячка, що є безперечними ознаками рахіту. Але запізніле закриття тім’ячка спостерігається не лише при рахіті. Так, наприклад, при водянці головного мозку (гідроцефалії) тім’ячко лишається дуже довго широко відкритим і закривається надзвичайно повільно, протягом кількох років.
Діагностичну цінність має характеристика країв тім’ячка. У здорових дітей вони тверді й різко, крутим обривом відокремлюються від мембрани тім’ячка. При гострому перебігу рахіту краї тім’ячка піддатливі, м’які і поступово, непомітно переходять у мембрану. Важливо підкреслити, що при мікседемі тім’ячко також довгий час лишається відкритим, але, що дуже важливо, краї його завжди тверді й круто уриваються.
Важливим пальпаторним симптомом є напруження і випинання великого (переднього) тім’ячка. Це спостерігається у здорових дітей грудного віку під час голосного крику. Але важливіше те, що тім’ячко буває випнуте й напружене при підвищенні внутрішньочерепного тиску. Це відбувається при менінгіті, менінгоенцефаліті, пухлинах мозку та деяких інших захворюваннях і патологічних станах. При вказаних захворюваннях досить часто спостерігається пульсація тім’ячка. Запале тім’ячко є важливим симптомом зневоднення (або ексикоз) організму.
Слід також пропальпувати і оцінити стан швів між кістками черепа. На голові новонародженого розрізняють такі шви: лобовий (між лобними кістками), вінцевий (між обома лобними і обома тім’яними), стрілуватий, або сагітальний (між тім’яними), ламбдоподібний (між обома тім’яними і потиличною кістками) і тім’яно-сосковий (між скроневою і тім’яною кістками з кожної сторони). У дітей з активною стадією гострого рахіту краї швів м’які, піддатливі, а при заростанні швів в періоді реконвалесценції краї стають щільні і нерідко Утворюються щільні кісткові валки. При гідроцефалії шви між кістками черепа Можуть значно розходитися.
Пальпація грудної клітки у дітей дозволяє уточнити тип конституції, Наявність деформацій (потовщень, переломів ребер та ін.), виявити болючість 1 еластичність, а також визначити голосове дрижання. Але що стосується Кісткової системи, то за допомогою пальпації оцінюють тип конституції Дитини. Для цього визначають величину епігастрального кута: лікар ставить Долоні обох рук ребрами на праву і ліву дуги, що утворені ребрами грудної клітки. При нормостенічній конституції епігастральний кут становить 90 град., при гіперстенічній він тупий, а при астенічній конституції гострий.
За допомогою пальпації виявляють також наявність деформацій та переломів ребер і ключиці. Як вже вказувалось, досить часто у дітей, хворих на рахіт, на ребрах утворюються «рахітичні чотки», які виявляються пальпаторно. Пальпацію здійснюють кінчиками вказівного і середнього пальців, проводячи по ребру в напрямі від передньої аксилярної лінії наперед до грудини. На місці переходу кісткової частини ребер у хрящову (дещо медіальніше серединно-ключичної лінії) можуть виявлятися чоткоподібні потовщення («рахітичні чотки»).
Пальпуючи аналогічним чином, можна визначити на ранній стадії перелому припухлість і болючість, а дещо пізніше кісткову мозоль, яка утворюється на місці переломів ключиці, ребер або трубчастих кісток кінцівок.
При пальпації хребта вдається отримати більш чітке уявлення про розміри, характер і рівень сколіозу. Для цього потрібно, щоб дитина злегка нагнулася вперед і провести вказівним пальцем зверху вниз по непарних відростках (processus spinalis) хребців.
При пальпації верхніх кінцівок у дітей, які перенесли рахіт, можна визначити симетричні потовщення епіфізів променевих кісток передпліччя («рахітичні браслети») і потовщення діафізів фалангів пальців («нитки перлів»). Пальпацію «рахітичних браслетів» краще проводити вказівним і середнім пальцями по тильній поверхні, трохи зігнувши руку дитини в променевозап’ястковому суглобі. «Нитки перлів» виявляють, пальпуючи великим і вказівним пальцями бокові поверхні фаланг пальців дитини.
Пальпацію суглобів проводять обережно, щоб не викликати чи посилити біль, при максимальному розслабленні м’язів. Обов’язково обстежують симетричні суглоби.
Пальпація суглобів дозволяє орієнтовно визначити температуру шкіри над суглобами, болючість, наявність набряку і ексудату в порожнині суглоба, а також різних утворень (ущільнень, новоутворень, вузлів та ін.) в ділянці суглоба.
Нерідко при пальпації суглобів виявляються вузли. Ревматоїдні вузли знаходяться за ходом сухожиль в ділянці долонної поверхні променево- зап’ясткових суглобів, над тильною поверхнею міжфалангових суглобів, в ділянці колінних суглобів і деяких інших. Вузли Гебердена знаходять при пальпації дистальних, а вузли Бушара — проксимальних міжфалангових суглобів.
Запальні процеси в суглобах супроводжуються ексудацією в їх порожнину і периартикулярні тканини. Характерною ознакою запалення і набряку периартикулярних тканин є потовщення складки шкіри та підшкірної клітковини, яке виявляється пальпаторно в ділянці ураженого суглоба (позитивний симптом Александрова).
Випітв порожнині суглоба пальпаторно діагностується методом флюктуації за позитивним симптомом «надколінника, що плаває».
Методом флюктуації випіт в порожнині, наприклад ліктьового чи колінного суглоба, визначають таким чином: верхню чи нижню кінцівку дитини злегка згинають і роблять поштовхоподібний рух з однієї сторони суглоба, одночасно відчуваючи його з протилежної в результаті передачі хвилі через вільну рідину, яка знаходиться в досліджуваному суглобі.
Симптом «надколінника, що плаває» виявляють таким чином: стискують долонями рук випрямлений колінний суглоб з обох сторін, злегка зміщуюють м’які периартикулярні тканини догори і одночасно проводять поштовхо-подібне натискування пальцями на надколінник. У випадках наявності ексудату в порожнині колінного суглоба надколінник вільно коливається у вільній рідині (симптом вважається позитивним).
Закінчуючи обстеження суглобів, потрібно оцінити амплітуду пасивних рухів, визначаючи її обмеження, наявність контрактур і анкілозів.
В практичній роботі лікар-педіатр досить часто зустрічається з необхідністю ранньої діагностики природженого вивиху (або дисплазії) кульшового суглоба (luxatio coxae congenita). Причому від своєчасної діагностики цього захворювання залежить ефективність лікуваня, бо лише раннє ортопедичне лікування дає цілковите виліковування. В запущених випадках ефективність ортопедичного лікування навіть із застосуванням хірургічного втручання Ненадійна.
Окрім симптомів, які характерні для природженого вивиху кульшового суглоба і виявляються за допомогою огляду (кульгання при ходьбі або хода хворого перевальцем — «качина хода», вкорочена нижня кінцівка, асиметрія складок шкіри на стегнах, додаткові складки шкіри на медіальній поверхні одного із стегон, лордоз поперекової ділянки, зовнішня ротація нижньої кінцівки), для діагностики хвороби використовують спеціальні тести:
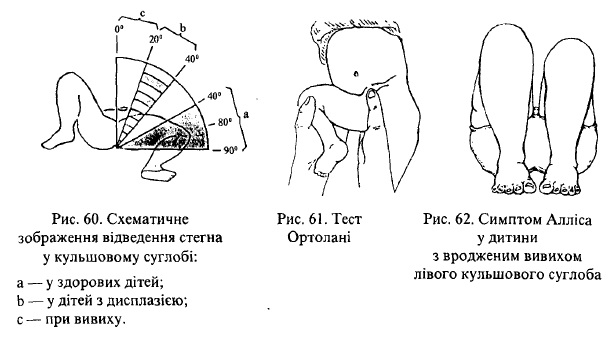
а) на обмеження відведення стегна в кульшовому суглобі на стороні ураження — дитині, що лежить на спині з зігнутими в колінних і кульшових суглобах ногами, максимально розводять стегна. У здорових дітей ноги повинні повністю розводитися з утворенням кута близько 180 град.(тобто розведення досягає 90 град.), тоді як при наявності вивиху (чи дисплазй) розведення стегон обмежене. Абдукція менше 60-70 град, вказує на патологію (рис. 60);
б) Ортолані — зігнуту в кульшовому суглобі, приведену і ротовану усередину стегнову кістку повертають назовні і одночасно відводять ногу (рис.60). При цьому головка стегнової кістки раптово входить в вертлюжну ямку і відчувається клацання (позитивний симптом Ортолані);
в) Барлоу — у дитини, яка лежить на спині із зігнутими в колінному та кульшовому суглобах і помірно відведеними нижніми кінцівками, середній палець руки лікар розміщує над великим вертлюгом, великий палець — медіально і нижче середнього. А потім, надавлюючи великим пальцем латерально, вказівним пальцем повертають колінний суглоб медіально і головку стегнової кістки виводять із вертлюжної ямки (рис. 64). При цьому відчувається клацання (позитивний симптом Барлоу).
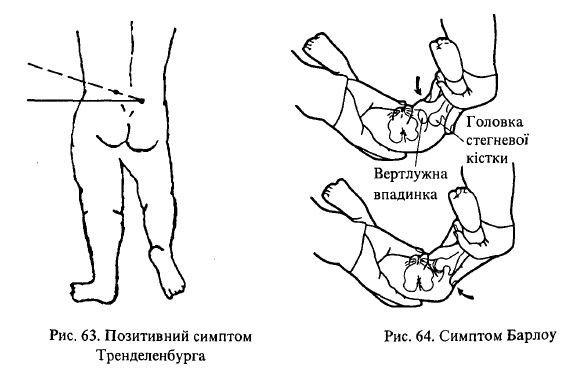
Рис. 63. Позитивний симптом Тренделенбурга
Для виявлення симптома Алліса слід покласти дитину на спину і порівняти положення колінних суглобів нижніх кінцівок, які зігнуті і приведені до живота. При наявності природженого вивиху спостерігається вкорочення стегна і колінні суглоби розташовані на різному рівні (рис. 62).
При огляді дитини, яка стоїть спиною до лікаря, при наявності природженого вивиху кульшового суглоба, виявляється опушення однієї половини тазу — симптом Тренделенбурга (рис. 63).