При об’єктивному обстеженні м’язової системи у дітей застосовують огляд, пальпацію і перкусію, як основні методи дослідження цієї системи. За допомогою вказаних методів, незважаючи на простоту, виявляють чимало симптомів, які дозволяють поставити не тільки попередній, а й клінічний діагноз захворювання м’язової системи.
За допомогою огляду дитини оцінюють трофіку м’язів, їх функціональну (рухову) здатність, наявність спастичних чи паралітичних явищ, судомних скорочень і природжених аномалій розвитку.
Трофіку м’язів, яка характеризує рівень обмінних процесів, оцінюють за ступенем і симетричністю розвитку окремих груп м’язів. Оцінку розвитку м’язової системи проводять у спокійному стані і при напруженні м’язів. Розрізняють три ступені розвитку м’язів: слабкий, середній та хороший. При слабкому ступені розвитку м’язів тулуба та кінцівок в стані спокою вони виявляються недостатньо, при напруженні їх обсяг змінюється досить мало, нижня частина живота звисає, нижні кути лопаток відстають від грудної клітки. При середньому ступені розвитку м’язів маса м’язів тулуба у спокійному стані виражена помірно, а кінцівок — добре, при напруженні м’язів змінюється їх форма і обсяг. При хорошому ступені розвитку м’язи тулуба і кінцівок розвинені добре, а при напруженні спостерігається виразне збільшення рельєфу м’язів.
Окрім характеристики нормального розвитку м’язів у дітей при огляді розрізняють такі види порушення трофіки м’язів, як атрофія і гіпертрофія. Атрофія — крайня ступінь слабкого розвитку і недорозвинення (проста форма) або переродження (дегенеративна форма) окремих м’язів чи їх груп. Проста форма атрофії зустрічається при церебральному паралічі, захворюваннях м’язів (прогресивна м’язова дистрофія, вроджена міодистрофія та ін.) та суглобів (ювенільний ревматоїдний артрит, туберкульозне ураження кульшового суглоба — туберкульозний коксит та ін.). При даній формі атрофії відсутні Ураження периферичного рухового нейрона і реакція переродження м’язів.
Проста форма атрофії (чи гіпотрофії) м’язів спостерігається і у школярів, коли вони мало рухаються і не займаються фізкультурою й спортом. Але слід мати на увазі, що в таких випадках атрофію далеко не завжди можна виявити візуально, оскільки вона досягає лише помірного ступеня. Тому для більш точного виявлення атрофії м’язів необхідно використовувати вимірювальну стрічку.
При дегенеративній формі м’язової атрофії спостерігаються ураження периферичного рухового нейрона і реакція переродження м’язів. Вона виникає при периферичних паралічах, поліомієліті, невральній формі прогресивної м’язової атрофії, хворобі Вердніга-Гоффмана та деяких інших захворюваннях.
Гіпертрофія — це потовщення і збільшення маси м’язів внаслідок гіпертрофії м’язових волокон. Частіше зустрічається у дітей, які займаються спортом, фізичною працею і дуже рідко є ознакою хвороби.
Від справжньої гіпертрофії м’язів потрібно відрізняти псевдогіпертрофію, при якій відкладання жиру симулює картину хорошого розвитку м’язів. Так, гіпертрофія литкових м’язів, а в деяких випадках і дельтовидних та м’язів язика і верхніх кінцівок за рахунок жирової інфільтрації є характерною ознакою пеевдогіпертрофічної м’язової дистрофії.
Оглядаючи у дітей різні групи симетрично розташованих м’язів, можна виявити їх вроджені дефекти розвитку. У здорових дітей, фізичний розвиток яких відповідає віку і статі, м’язи пружні і однаково розвинені на симетричних ділянках тіла. При вроджених дефектах розвитку спостерігається асиметрія м’язів. Із таких дефектів у дітей нерідко зустрічається вроджена кривошия, яка обумовлена одностороннім вкороченням або контрактурою грудинно-ключично-соскового м’яза. Цей дефект можна розрізнити вже в перші тижні життя дитини за неправильним положенням голови: вона схилена в бік вкорочення (або контрактури), а підборіддя трохи повернуте донизу до протилежної сторони, тобто до здорової.
При огляді можна виявити також вроджене недорозвинення окремих м’язів, зокрема таких як відсутність стернальної частини великого грудного м’яза і прямого м’яза живота. Вказані дефекти характеризуються асиметричним розташуванням м’язів.
Оглядаючи різні групи м’язів (кінцівок, тулуба та ін.), звертають увагу на їх функціональну здатність, тобто на можливість виконання певних рухів. У здорової дитини завдяки нормальному розвитку м’язів рухи різних частин тіла можливі в повному обсязі. Внаслідок пошкодження рухових відділів центральної або периферичної нервової системи можуть спостерігатися парези або паралічі.
Паралічом називають втрату здатності виконувати довільні рухи. Якщо ця втрата носить частковий характер, то мова йде про парез. В залежності від поширеності ураження м’язів по відношенню до кінцівок розрізняють: моноплегію — параліч м’язів однієї кінцівки, геміплегію — параліч м’язів верхньої і нижньої кінцівок на одній стороні, параплегію — параліч м’язів рук (верхня параплегія) або ніг (нижня параплегія), тетраплегію — параліч м’язів обох верхніх і нижніх кінцівок. При частковій втраті рухової здатності м’язів кінцівок використовують відповідно терміни — моно-, гемі-, пара- і тетрапарез.
В залежності від рівня пошкодження рухового нейрона розрізняють центральні (спастичні) і периферичні (мляві) паралічі.
Основними клінічними ознаками периферичних паралічів, крім паралічу або парезу, є виражена гіпотонія м’язів, їх атрофія, що швидко розвивається і досягає високого ступеня, ослаблення або цілковите згасання сухожильних рефлексів в ураженій ділянці.
При центральній формі параліч має спастичний характер, тонус м’язів підвищений, атрофії не спостерігається, сухожильні рефлекси підсилені.
Більш детальна характеристика парезів і паралічів представлена в підрозділі 4.7.
За допомогою огляду хворого можна виявити також деякі інші розлади функцій м’язів, наприклад мимовільні скорочення, які називаються судомами. Вони властиві досить багатьом захворюванням дитячого організму, але в даному підрозділі ми розглянемо лише ті, що зустрічаються переважно при захворюваннях м’язової системи.
При огляді дитини можна отримати орієнтовне уявлення про стан тонусу м’язів. Тонус м’язів — це незначне фізіологічне і постійне напруження м’язів скелету в стані спокою, яке забезпечує готовність м’язів до виконання рухів. Тонус м’язів виникає у відповідь на розтягнення і підтримується досить складною рефлекторною дугою, яка замикається на різних рівнях (спінальному, підкірковому, корі головного мозку) центральної нервової системи.
Для візуальної оцінки тонусу м’язів слід визначити позу дитини і положення її кінцівок, що дозволяє встановити, тонус яких м’язів чи їх груп переважає на момент обстеження.
Для здорових дітей характерний нормальний тонус м’язів (нормотонія), а при патології розрізняють такі види порушення тонусу м’язів, як атонія, гіпо-, гіпер- і дистонія. Атонія — це відсутність тонусу м’язів, гіпотонія — зниження, гіпертонія — підвищення м’язового тонусу, дистонія — змінний м’язовий тонус.
У здорової дитини протягом перших 3-4 місяців життя спостерігається значне підвищення тонусу м’язів (фізіологічна гіпертонія). Переважає тонус згиначів кінцівок, що надає дитині характерної пози: руки зігнуті в ліктьових суглобах і притиснуті до грудної клітки, ноги зігнуті в колінному і кульшовому суглобах і підтягнуті до живота. Фізіологічна гіпертонія спочатку (в 3 місяці) зникає з м’язів верхніх кінцівок, а в 4 місяці — з м’язів нижніх кінцівок. Тому, якщо дитина перших місяців життя лежить з безпорадно витягнутими руками чи ногами, то можна зробити висновок, що вона майже цілком позбавлена властивого їй м’язового тонуса. Але, оцінюючи можливі причини гіпотонії у Дітей перших місяців життя, слід мати на увазі, що недоношені і незрілі діти Можуть мати м’язову гіпотонію до 1,5-2 місяців життя, а виникаюча потім у Них гіпертонія м’язів кінцівок може зберігатися до 5-6 місяців життя.
У дітей грудного віку досить часто на гіпотонію м’язів вказує кволість Мускулатури черевного преса, що приводить до збільшення розмірів живота, розходження м’язів по білій лінії і сприяє опущенню паренхіматозних органів. Вказані зміни характерні для дітей, хворих на рахіт, і досить легко виявляються при їх огляді. Крім того, в тяжких випадках рахіту сама поза дитини, коли вона сидить, свідчить про загальну м’язову гіпотонію: кіфотично викривлена спина, випростані на всю довжину під прямим кутом до тулуба або схрещені ноги.
На гіпотонію м’язів вказує також положення кінцівок. Зокрема, при хворобі Дауна кінцівкам хворого можна надати найнеприроднішого положення, наприклад, зігнути ногу в кульшовому суглобі так, щоб стопа торкалась потилиці.
Візуально для гіпотонії м’язів тазового пояса і нижніх кінцівок характерна хода перевальцем — «качина хода» і позитивний симптом Говерса — піднімаючись з підлоги, дитина спочатку стає на коліна, а потім підводиться, послідовно спираючись руками на коліна і стегна (рис.65). Вказані ознаки характерні для псевдо- гіпертрофічної м’язової дистрофії та інших захворювань, які супроводжуються значною гіпотонією м’язів.
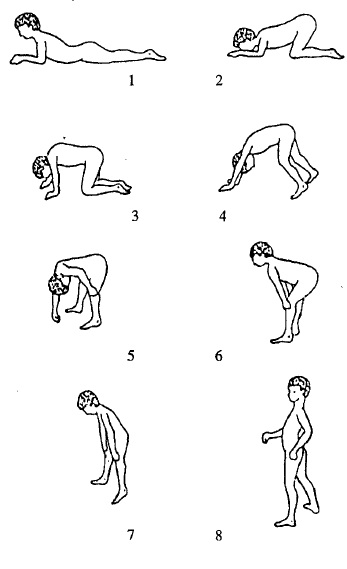
Рис. 65. Симптом Говерса (цифрами позначена послідовність рухів дитини)
Оглядаючи дитину, можна виявити і гіпертонію м’язів. Так, при гіпертонії м’язів в результаті туберкульозного менінгіту спостерігається досить своєрідна поза: дитина лежить на боці, з підтягнутими ногами, з рукою поміж ними, а при менінгококовому менінгіті дитина звичайно лежить на боці з відкинутою назад головою, і якщо її покласти на спину, то потилиця глибоко втискується в подушку (дитина неначе «буравить подушку»). Досить своєрідною є поза опістотонуса хворий лежить нерухомо з витягнутими кінцівками, з напруженим тілом і різко закинутою назад головою. Така поза характерна для хворих на правець (tetanus).
Крім того, на наявність підвищеного тонусу м’язів верхніх кінцівок вказують: а) стиснення пальчиків в кулак, б) «рука акушера» — пальці втягнуті в міжфалангових суглобах, притиснуті один до одного, зігнуті у п’ястково- фалангових зчленуваннях, великий палець дуже щільно приведений до долоні, в) атетозне положення рук та деякі інші ознаки.
Більш точно м’язовий тонус у дітей визначають пальпаторно і за допомогою деяких спеціальних прийомів. Для цього послідовно пальпують різні групи м’язів і визначають ті суб’єктивні відчуття, що виникають. Млявість і кволість м’язів, які відчуваються пальпаторно, свідчать про гіпотонію, а напруженість і щільність вказують на гіпертонію м’язів у дитини.
Додатковим методом оцінки м’язового тонуса є визначення опірності та обсягу пасивних рухів. Для цього лікар у дитини, яка лежить на спині з розслабленими м’язами, пасивно згинає і розгинає спочатку верхні, а потім нижні кінцівки відповідно в ліктьових та колінних суглобах. При цьому визначаються опірність, яка виникає при пасивному згинанні та розгинанні кінцівок, і обсяг пасивних рухів. Як правило, обсяг пасивних рухів збільшується, а опірність зменшується при гіпо- та атонії м’язів і, навпаки, обсяг пасивних рухів зменшується, а опірність збільшується при м’язовій гіпертонії.
Крім того, для визначення тонусу м’язів у дітей грудного віку використовують декілька спеціальних прийомів. Так, у дітей з фізіологічним гіпертонусом м’язів-згиначів застосовують такий метод: лікар обережно розгинає ноги дитини, що лежить на спині, і тримає їх в такому стані протягом 5 секунд, а потім відпускає. У здорової дитини відразу після відпускання ніг спостерігається їх повернення у вихідне положення. При навіть незначному зниженні фізіологічного гіпертонусу повного повернення ніг у вихідне положення не відбувається.
У грудних дітей, у яких фізіологічний гіпертонус відсутній, тонус м’язів верхніх кінцівок перевіряють пробою на тракцію. Для цього дитину, яка лежить на спині, беруть за кисті і обережно тягнуть до себе, намагаючись її перевести в сидяче положення. Здорова дитина спочатку розгинає руки (перша фаза), а потім всім тілом підтягується (друга фаза), як би допомагаючи лікареві її підвести. При підвищеному тонусі відсутня перша фаза — розгинання рук, а при пониженому — друга фаза — підтягування.
Для діагностики гіпотонії м’язів використовують такі симптоми:
а) «млявих плеч»—якщо здорову дитину, яка сидить, трохи підняти, взявши 11 під пахви, то мускулатура плечового пояса тонічно скорочується, а при гіпотонії плечі залишаються мляві і без будь-якої протидії підіймаються до вух (симптом оцінюють як позитивний);
б) «складного ножа» — дитину, яка сидить на ліжку, пробують зігнути так, !Цоб вона грудною кліткою доторкнулася нижніх кінцівок. Якщо це вдається, то симптом оцінюють як позитивний.
Вказані симптоми характерні для гіпотонії м’язів і досить часто зустрічаються у хворих на хорею. Для хореї досить характерний колінний рефлекс, при якому гомілка, що трохи піднялася під впливом удара неврологічного молоточка, не повертається у вихідне положення негайно, а залишається деякий час трохи піднятою і тільки потім повільно опускається. В літературі ця ознака отримала назву симптома Гордона.
В практичній роботі лікар-педіатр частіше зустрічається з послабленням м’язового тонусу у дітей. Так, досить виражена гіпотонія м’язів супроводжує перебіг рахіту, гіпотрофії, хореї, хвороби Дауна, гіпотиреозу, вродженої міотонії, спінальної м’язової атрофії (хвороба Вердніга-Гоффманна) та деяких інших захворювань.
М’язова гіпертонія спостерігається при ураженні пірамідних шляхів головного мозку, спинного мозку, церебральній геміплегії, спастичній диплегії (хвороба Літтля), стисненні спинного мозку, а також як резидуальне явище після енцефаліту.
За допомогою пальпації визначають також силу м’язів, наявність болючості і затвердінь (ущільнень) за ходом м’язів.
У дітей до 3-х років силу м’язів оцінюють досить суб’єктивно, визначаючи опір, який чинить дитина, противлячись її огляду чи спробі, наприклад, відняти у неї яскраву іграшку, що сподобалась дитині.
В повній мірі силу м’язів досліджуюють у дітей старше 3-х років, коли вони можуть розуміти і виконувати певні завдання. Зокрема, силу м’язів можна оцінити у дітей в залежності від віку за допомогою таких проб:
а) дитину раннього віку просять взяти пальці правої та лівої рук лікаря в свої руки і стиснути їх;
б) дитину просять потиснути кисті рук лікаря, оцінюючи при цьому силу та її симетричність на відповідних групах м’язів верхніх кінцівок;
в) силу м’язів-згиначів оцінюють таким чином — у дитини, яка лежить в ліжку з зігнутими спочатку в ліктьових суглобах руками, а потім в колінних суглобах ногами, пробують розігнути верхні і нижні кінцівки. Після цього аналогічним чином оцінюють силу м’язів-розгиначів.
Оцінку сили м’язів у дітей проводять за спеціальною шкалою за шестибальною системою: 0 балів — відсутність рухів; 1 — активні рухи відсутні, але пальпаторно визначається напруження м’язів; 2 — пасивні рухи можливі в повному обсязі; 3 — пасивні рухи можливі при подоланні незначного опору; 4 — пасивні рухи можливі при подоланні помірного опору; 5 — сила м’язів в межах норми.
Незначне зниження сили м’язів (4 бала) розглядається як легкий парез, сила в 3 бали відповідає помірно вираженому, 1-2 бали — глибокому парезу, а відсутність рухів свідчить про параліч.
Оглядаючи м’язи, необхідно звернути увагу на їх болючість при пальпації. Болючість м’язів визначають таким чином: лікар послідовно общупує, злегка натискуючи, всі групи м’язів (верхніх кінцівок, плечового пояса, тулуба та нижніх кінцівок).
Болючість м’язів при пальпації виявляється у дітей, хворих на поліміозит (дифузне ізольоване запалення м’язів невідомої етіології), дерматоміозит та ін.
В деяких випадках при пальпації м’язів вдається виявити в них і сухожиллях клітинні інфільтрати (на ранніх стадіях), які пізніше заміщуються грануляційною тканиною і утворюють ділянки хрящової і кісткової тканини. Ці ділянки пальпуються у вигляді внутрішньом’язових яйцеподібних затвердінь. Вказані зміни в м’язах є характерними для прогресивного осифікуючого міозиту.
Для діагностики підвищеної механічної збудливості м’язів, яка може спостерігатися у хворих на спазмофілію, а також при гіпокальціємії використовують такі проби:
а) феномен Хвостека — при легкому постукуванні неврологічним молоточком по щоці посередині між кутом рота й вухом (місце виходу лицевого нерва) у хворого відбувається блискавичне скорочення верхньої губи, крил носа, мускулатури очних повік і навіть лоба;
б) феномен Труссо — лікар стискує рукою плече дитини вище ліктьового суглоба і внаслідок механічного подразнення нервів, що проходять в sulcus bicipitalis, через 1 -2 хвилини виникає спазм мускулатури кисті, який з точністю відтворює картину «руки акушера»;
в) симптом Люста — скорочення м’язів і підіймання зовнішнього краю стопи при ударі неврологічним молоточком па головці малогомілкової кістки (подразнення n.peroneus);
г) симптом Шлезінгера — при піднятті випрямленої ноги виникає карпопедальний.
Таким чином, описані в цьому підрозділі методики дозволяють об’єктивно оцінити стан м’язової системи у здорових і хворих дітей.